Nel monitoraggio dello sviluppo infantile vengono comunemente usate delle tabelle che si esprimono in percentili (o centili) che rappresentano la posizione percentuale di una misurazione (peso, statura, circonferenza cranica, o qualsiasi altra grandezza) rispetto alla popolazione di riferimento. Praticamente se ci si trova al 90° percentile riguardo, ad esempio, all’altezza significa che si è al 90° posto in una scala composta da 100 “stature” prese a caso in cui 89 coetanei saranno più bassi e 9 più alti. In questa tipologia di misurazione esistono dei limiti di normalità, rispetto ad un valore medio di 50, che sono il 3° e il 97° percentile al di sotto e al di sopra del quale è opportuno un interessamento clinico.
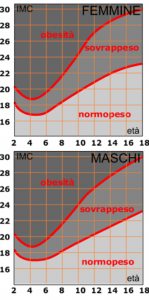
Ovvio che durante la crescita incrociando il valore (in base al sesso) di diversi percentili (peso, altezza, ecc) deve esistere una proporzionalità che sarà il prerequisito di una crescita armonica ed equilibrata (se si ha valore 50 o 75 in una è auspicabile che si abbia anche nell’altra). Nella società attuale, rispetto alla media, ci si discosta “in eccesso” per merito (o demerito?) di una situazione nutrizionale migliore e più vantaggiosa. Per chi si occupa di motricità infantile è di estrema importanza riconoscere condizioni di sovrappeso e/o obesità ( in Italia 3 bambini su 10 sono in sovrappeso e 1 su 10 è obeso). Per maggiore precisione tale valutazione non si può fermare al solo indice di massa corporeo (misurazione quantitativa) detto anche B.M.I. (di fianco grafici per l’età evolutiva) ma dovrebbe comprendere ulteriori approfondimenti (più qualitativi) attraverso altri metodi di indagine come la plicometria o la bioimpedenziometria tetrapolare. Ciò permetterebbe di ottenere una stima più precisa del grasso corporeo e farebbe evitare grossolani errori di valutazione (il muscolo pesa più del grasso) anche in considerazione del fatto che i bambini di oggi, a parità di peso e altezza, sono più grassi. Bisogna tener ben presente che “biologicamente” esistiamo dal concepimento e, in un continuo divenire di metamorfosi cellulare, il bambino si interfaccia con l’ambiente “utero” risentendo di tutte le scelte nutrizionali materne (se la glicemia materna aumenta anche quella del bimbo aumenterà con conseguente conversione/accumulo di grasso). Tale situazione si equivale nel caso di mal nutrimento con sottopeso alla nascita per possibile alterato scambio dell’utero, a causa di una dieta povera o ancora per patologia in corso. C’è da dire che fino a 4 anni, da parte del bambino/a, c’è una sorta di “tendenza al recupero della normalità” sia nel caso di eccesso che in difetto di peso. Durante la gravidanza grazie a una predisposizione genetica intrinseca (ai fini della sopravvivenza) il nascituro adatta la sensibilità insulinica in funzione della quantità di glucosio in circolo (glicemia). Conseguentemente avremo un eccesso di fame alla nascita dovuto a un a sorta di “alterata regolazione ambiente dipendente” (fetal programming).
L’evidenza che la genetica sia, anche, in relazione con l’ambiente ormai è dato assodato; possono attivarsi o inibirsi in funzione di esso. Questo rende la gestazione un periodo di estrema importanza sia per la trasmissibilità dei geni (in cui anche il padre ha la sua responsabilità) sia per la loro attivazione (i geni non sono immutabili). La serenità e l’accudimento rappresentano delle condizioni d’obbligo per questo periodo così delicato. Da ciò la convinzione che un bambino sottopeso debba essere sovralimentato è una pratica totalmente errata. In India, ad esempio, c’è un alto tasso di obesità e diabete in quanto sono “geneticamente” predisposti alla fame, motivo per il quale ad una abbondanza alimentare reagiscono ingrassando immediatamente con conseguenze annesse. Rapportando quanto scritto a dei valori numerici di “grasso salutare” per un bambino avremo che il quantitativo massimo si otterrà nei primi 4 mesi di vita (circa 25% di adipe con peso raddoppiato rispetto alla nascita), poi successivamente tenderà a diminuire fino ai 6 anni in quanto dal 4° mese comincerà a “muoversi” consumando quanto assimilato. La dieta da ipergrassa nei primi mesi (varia dal 30% al 55% di grasso a seconda che si tratti di latte materno o artificiale) ad una dieta molto simile alla nostra facendo si che il grasso accumulato (ri-acquisito dai 6 anni) rimanga abbastanza costante fino ai 10 anni. Dai 12 anni si notano già delle differenze tra i sessi in quanto la femmina è concepita (evolutivamente) anche per il concepimento motivo per cui il grasso si presenta in % maggiori rispetto ai maschi concentrato soprattutto su seno e fianchi/cosce; aree corporee fra l’altro molto resistenti al dimagrimento. Altro parametro molto utile da considerare nella valutazione della composizione corporea in età infantile è la circonferenza vita. E’ direttamente proporzionale ad un aumento della pressione; nei bambini obesi la media della sistolica è già di 120 mmHg (su una normalità di 80/120) acquisendo i tratti di una situazione evidentemente a rischio che, finchè compensata a livello sistemico, non si manifesterà. Le conseguenza dell’obesità e/o del sovrappeso sono ad ampio spettro e vanno dalla sfera psicologica (accettazione sociale, autostima, ecc) a patologie endocrine (nelle femmine è possibile la sindrome dell’ovaio policistico), senza contare le conseguenze in termini di aspettative di vita nell’età adulta (↑ grasso viscerale, ↑dell’esposizione ai trigliceridi, ↑ del rischio metabolico, ecc).
Nell’età infantile se si aumenta troppo il peso un altro “organo-vittima” sottoposto a rischio è il fegato. Viene costretto ad accumulare grasso se pur non è una sua prerogativa con conseguente aumento degli acidi grassi nel sangue, aumento del deposito lipidico e quindi alterato funzionamento insulinico con ovvio aumento del rischio diabetico e ipertensivo. Quanto scritto fino ad adesso oltre a evidenziare come l’ambiente abbia un ruolo molto importante nell’indurre il sovrappeso/obesità e mette in luce la necessità di intervenire con determinazione per affrontare tali anomalie. I nostri bambini stanno seduti circa 9 ore al giorni a scuola (di per se assolutamente antifisiologico), poi mangiano in mensa (spesso meglio che mangiare a casa) e poi all’uscita da scuola, spesso, mangiano ancora. L’ambiente è estremamente obesogeno, motivo per cui è necessario trovare delle strategie per muoversi (in America, ad esempio, le palestre si trovano negli ultimi piani dei grattacieli) e mangiare in modo adeguato (cibi sani, organizzazione dei pasti, ecc). La prevenzione è indispensabile e nel caso dei bambini la si può ottenere facendoli “innamorare” dell’attività motoria. La condizione della scuola italiana è difficile riguardo alla pratica motoria ma bisogna, assolutamente, fare tutto quello che si può. Avere delle situazioni contingenti positive (genitori sportivi o attenti all’alimentazione) rende tutto più facile (i bambini imparano anche per imitazione) ma l’educatore motorio non deve mai perdere di vista la responsabilità di cui sei investito e quindi deve lavorare bene, avere fiducia in se stesso, essere preciso e professionale.
Autore:
DE MARTINO Christian
sito:
www.saluteattiva.com
Bibliografia essenziale
- Appunti lezione del Dott. Maffeis, corso di “specializzazione Corpo e movimento” 2015;
- Katch, Katch & Mc ardle, Alimentazione nello sport, Casa Editrice Ambrosiana 2001;
- Vivian H. Heyward, Fitness un approccio scientifico, Edizioni Sporting Club Leonardo da Vinci 1994;
- Bazzano C., Bellucci M., Faigenbaum A.D., Sedentarietà e Obesità infantile: nuovi problemi sociali, Calzetti Mariucci 2007;
- Rocco S., Composizione Corporea, Alea Ed. 2004;